この記事には広告を含む場合があります。
記事内で紹介する商品を購入することで、当サイトに売り上げの一部が還元されることがあります。
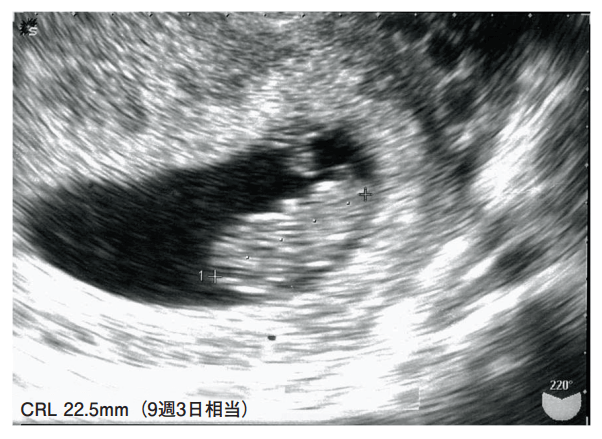
16 22歳の女性。最終月経の開始から10週3日が経過し、初めて受診した。月経は不順であったという。本日行った経腟超音波断層法による胎児計測の写真を下に示す。
分娩予定日のアセスメントで最も適切なのはどれか。
1.最終月経から計算された分娩予定日を用いる。
2.最終月経から計算された分娩予定日を1週遅らせる。
3.2週後に児頭大横径〈BPD〉によって分娩予定日を決定する。
4.受診が遅かったため分娩予定日は決められない。
解答2
解説
頭殿長<CRL>が 13〜41mm(8週0日~11週3日)において、分娩予定日(妊娠週数)決定を予想できる。これは最終月経からの正確な分娩予定日の決定には、胎児の頭臀長(CRL:crown rump length)が妊娠週数とよく相関するためとされている。最終月経からの予定日と頭殿長<CRL>からの予定日との間に7日以上のずれがある場合には、頭殿長<CRL>からの予定日を採用する。妊娠12週以降では、胎動などの影響により頭殿長<CRL>の誤差が大きくなるため、児頭大横径を測定して予定日を決定する。
1.× 最終月経から計算された分娩予定日を用いる必要はない。なぜなら、本症例の月経は不順であったため。したがって、最終月経による分娩予定日の計算は正確でない可能性がある。月経不順の場合は、超音波による計測が望ましい。
2.〇 正しい。最終月経から計算された分娩予定日を1週遅らせる。なぜなら、本症例(最終月経の開始から10週3日)の月経は不順であり、経腟超音波断層法による胎児計測の写真から、CRL(頭殿長)は、2.5mm(9週3日相当)と記載されているため。
3.× 2週後に児頭大横径〈BPD〉によって分娩予定日を決定する必要はない。なぜなら、本症例(最終月経の開始から10週3日)であるため。妊娠12週以降では、胎動などの影響により頭殿長<CRL>の誤差が大きくなるため、児頭大横径を測定して予定日を決定する。
4.× 受診が遅かったため分娩予定日は「決められない」と断言できない。なぜなら、経過によって、方法は限定されるが、分娩予定日の計測が可能であるため。
17 超音波断層法による推定児体重を「胎児体重の妊娠週数ごとの基準値」と比較して評価する場合、胎児発育不全〈FGR〉の診断基準で正しいのはどれか。
1.基準値の-1.0SD値以下
2.基準値の-1.5SD値以下
3.基準値の-2.0SD値以下
4.基準値の-2.5SD値以下
解答2
解説
胎児発育不全とは、平均と比べて成⻑が遅くなっていることをいい、胎盤由来の妊娠合併症の代表的なものである。子宮内での胎児の発育が遅延あるいは停止したために在胎週数に相当した胎児の発育が見られない状態で、妊娠週数に対して胎児が明らかに小さい場合をいい、胎児発育曲線において「-1.5SD以下」の場合に診断される。
1.3~4.× 基準値の-1.0SD値以下/基準値の-2.0SD値以下/基準値の-2.5SD値以下は、胎児発育不全(FGR)の基準とはいえない。
2.〇 正しい。基準値の-1.5SD値以下は、超音波断層法による推定児体重を「胎児体重の妊娠週数ごとの基準値」と比較して評価する場合、胎児発育不全〈FGR〉の診断基準である。
胎児発育不全は、主に2つのタイプに分けられる。胎児の発育が阻害される時期と原因によって、①均衡型と②不均衡型である。※③混合型(均衡型と不均衡型が混在している)
①均衡型胎児発育不全:妊娠初期~中期の早い時期から発育が遅れ、推定体重が少なく、頭も体も全体的に小さい赤ちゃんである。このタイプの胎児発育不全は、染色体異常を含めた先天異常や胎内感染など、多くは赤ちゃん自身の原因によっておこる。また、妊娠中の喫煙や飲酒が原因になることもある。
②不均衡型胎児発育不全:主に妊娠後半に発育がゆっくりとなり、頭は正常な大きさだが、体が細身な赤ちゃんである。これは、前置胎盤や臍帯の付着異常などの胎盤や臍帯の問題や妊娠高血圧症候群などお母さんの合併症が原因で、お母さんからの栄養が十分に赤ちゃんに供給されないために起こるものである。
(※参考:「ばぁばみちこの部屋」ここすまネット様HPより)
18 29歳の初産婦。妊娠40週0日。午前0時に陣痛発来し、午前4時に入院し、午後8時に破水した。内診で子宮口全開大、Station±0、小泉門は2時方向に触れる。羊水所見は正常。胎児心拍モニタリングで基線は140bpmで、基線細変動があり、早発一過性徐脈を認める。推定児体重3300g。陣痛間欠1分30秒、陣痛発作60秒。努責感はない。産婦はトイレまで歩行し排尿した。
ケアプランで適切なのはどれか。
1.絶飲食とする。
2.砕石位の姿勢を勧める。
3.腹圧をかけるよう促す。
4.継続的胎児モニタリングをしながら経過観察する。
解答4
解説
・29歳の初産婦(妊娠40週0日)。
・午前0時:陣痛発来、午前4時:入院、午後8時:破水。
・内診:子宮口全開大、Station±0、小泉門2時方向に触れる。
・羊水所見:正常、胎児心拍モニタリング:基線140bpm、基線細変動あり、早発一過性徐脈。
・推定児体重3300g、陣痛間欠1分30秒、陣痛発作60秒。
・努責感はない。
・産婦はトイレまで歩行し排尿した。
→本症例は、分娩第2期(子宮口全開大)である。ただし、Station±
1.× 絶飲食とする必要はない。なぜなら、絶飲食は、緊急帝王切開など手術のための麻酔を行う際の対応であるため。帝王切開手術では、全身麻酔に伴う誤嚥性肺炎を予防するために、手術前日から絶飲食となる。ちなみに、緊急帝王切開の主な適応としては、胎児機能不全、臍帯下垂・脱出、前置血管破綻、37週未満の前期破水などがあり、脳性麻痺のリスク要因である。
2.× 砕石位の姿勢を勧める必要はない。なぜなら、本症例は、努責感がない状態であるため。分娩がすぐに進む状態ではないため、砕石位を強制する必要はない。むしろ、自由な姿勢をとってもらい、産婦がリラックスできる環境を整えることが大切である。ちなみに、砕石位とは、仰臥位で膝を曲げて大腿部を持ち上げ、開脚する体位である。泌尿器科や産婦人科の診察などで用いられる体位である。デメリットして、①膝外側の腓骨頭の下を腓骨神経が走行しており、この部分を圧迫すると腓骨神経麻痺が生じること、②横隔膜の運動が制限されるため肺活量を低下させること。(読み:さいせきい)
3.× 腹圧をかけるよう促す必要はない。なぜなら、本症例は、努責感がない状態であるため。むしろ、無理に腹圧をかけるよう促すことは避けるべきである。早いタイミングで努責(いきみ)を行うと産道に傷がついたり赤ちゃんの頭に無理がかかったりする。
4.〇 正しい。継続的胎児モニタリングをしながら経過観察する。なぜなら、分娩第2期のすべての産婦は、連続モニタリングの適応の適応であるため(※下参照)。
「経過観察」を満たしても、以下の場合は連続モニタリングを行う(ただし、トイレへの歩行や病室の移動等で胎児心拍数が評価できない期間を除く)
1)分娩第2期のすべての産婦
2)分娩時期を問わず、以下のような場合(①子宮収縮薬使用中、②用量41mL以上のメトロイリンテル挿入中、③用量41mL未満のメトロイリンテル挿入中であっても陣痛が発来した場合、④無痛分娩中、⑤38℃以上の母体発熱中、⑥上記以外に産婦が突然強い子宮収縮や腹痛を訴えた場合)
3)分娩時期を問わず、以下のようなハイリスク妊娠の場合(①母体側要因:糖尿病合併、“妊娠中の明らかな糖尿病”、コントロール不良な妊娠糖尿病、妊娠高血圧症候群、妊娠・分娩中の低酸素状態が原因と考えられる脳性麻痺児、子宮内胎児死亡児出産既往(概ね30週以上)、子癇既往、子宮体部への手術歴、②胎児側要因:胎位異常、推定体重<2,000g、胎児発育不全、多胎妊娠、サイトメガロウイルス感染胎児、③胎盤、羊水、臍帯の異常:低置胎盤、羊水過多、羊水過少、臍帯卵膜付着が診断されている場合)
4)その他、ハイリスク妊娠と考えられる産婦(コントロール不良の母体合併症等)
7.以下の場合は分娩監視装置を一定時間(20 分以上)装着してモニタリングを記録し、評価する。1)破水時、2)羊水混濁あるいは血性羊水を認めたとき、3)間欠的児心拍数聴取で(一過性)徐脈、頻脈を認めたとき、4)分娩が急速に進行したり、排尿・排便後など、胎児の位置の変化が予想される場合(間欠的児心拍聴取でもよい)
(※引用「産婦人科診療ガイドライン―産科編 2020 P223」)
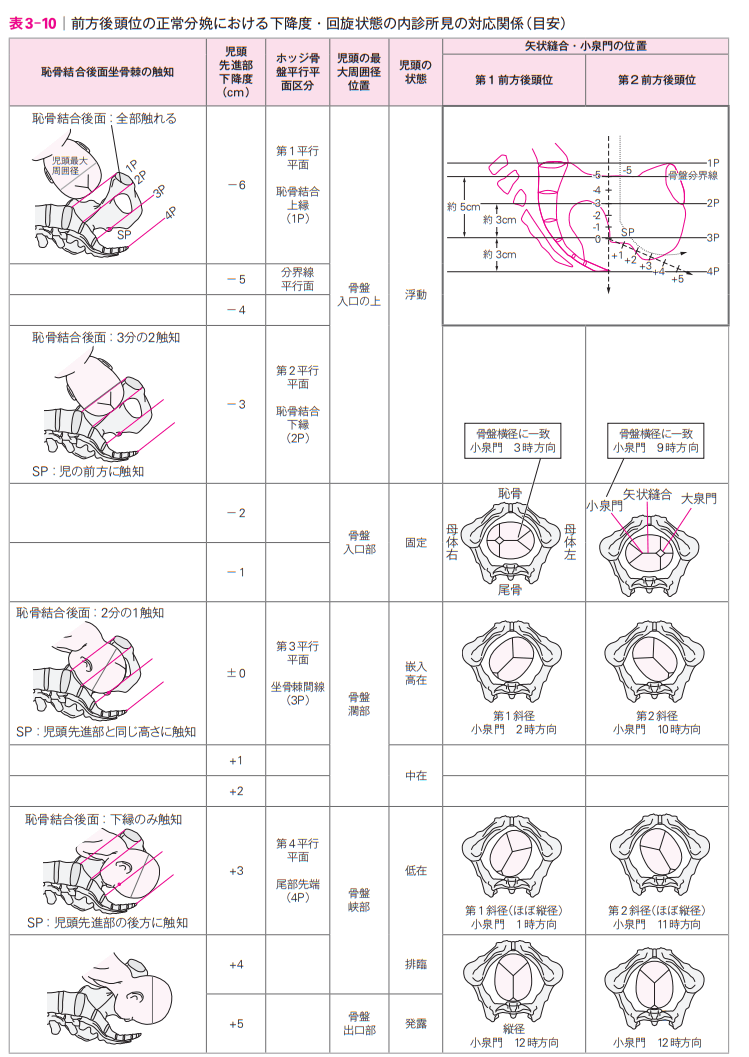
(※図引用:「助産師基礎教育テキスト:第 5 巻:2020 年版訂正ご案内」株式会社日本看護協会出版会様HPより)
19 骨盤位分娩の後続児頭娩出法はどれか。
1.横字法
2.Bracht〈ブラハト〉法
3.Müller〈ミュラー〉法
4.Veit-Smellie〈ファイト-スメリー〉法
解答4
解説
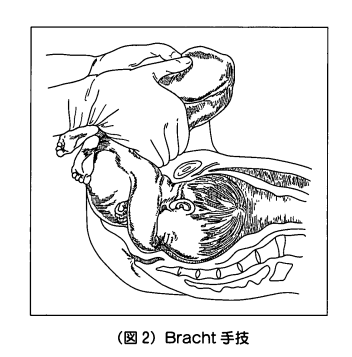
(※図引用:「7. 骨盤位牽出術」株式会社杏林舎様HPより)
1.4.× 横字法/Müller〈ミュラー〉法は、肩甲・上腕娩出法の一つである。ほかにも、横8字法(竹岡式)、Loevset法、Maul法、Thiessen法、Denventer-MueIIe法、古典法、Max-Runge法など多くの手技がみられる。骨盤が十分に広く子宮口が全開大し児の筋緊張が保たれている場合には、横8字法や Loevset法にて容易に上肢が娩出される。上肢が挙上した場台には古典法または、Max-Runge 法を用いるが、いずれも上腕骨折などの危険を伴う(※引用:「7. 骨盤位牽出術」株式会社杏林舎様HPより)。
2.× Bracht〈ブラハト〉法とは、自然分娩介助法のひとつであり、児の下半身が自然に娩出されるまで待ち、その後児体を把持・挙上し、恥骨弓を視点にしてゆっくり弧を描くように母体腹側に向かって回旋させる方法である。牽引などの人為的操作を行わないのが特徴である。
4.〇 正しい。Veit-Smellie〈ファイト-スメリー〉法は、骨盤位分娩の後続児頭娩出である。Veit-Smellie〈ファイト・スメリー〉法とは、後続児頭娩出法のひとつであり、児の驅幹を内診手に騎乗させ口中に同手指を挿入し屈位を保たせつつ肩甲にかけて他手によって牽引する。この時、助手に母体恥骨結合上を圧迫してもらうとより効果的である。後続児頭娩出困難例では児顔面を側方に向けると有効なことがある。それでも娩出困難な場合には後続児頭鉗子を用いる(※参考:「7. 骨盤位牽出術」株式会社杏林舎様HPより)。
20 産褥期における正常な子宮復古状態はどれか。
1.産褥7日で赤色悪露が排出される。
2.産褥2週で子宮底が恥骨結合と臍の中間にある。
3.産褥6週で外子宮口が閉鎖する。
4.産褥8週で子宮の大きさが手拳大である。
解答3
解説
子宮復古とは、妊娠・分娩によって生じたこれらの変化が、分娩後、徐々に妊娠前の状態に戻ることである。子宮復古状態は、腹壁上から触知する子宮の位置や硬さ、子宮底長、悪露の色と量、後陣痛の強さの訴えなどから判断できる。特に、直接子宮の状態を観察できる触診、子宮底長の情報は重要である。
・分娩直後:①子宮底長(11~12cm)、②子宮底の高さ(臍下2~3横指)、③悪露の色調・におい(赤色:鮮血性、血液のにおい)
・分娩後12時間:①子宮底長(15cm)、②子宮底の高さ(臍高~臍上1~2横指少し右方に傾く)、③悪露の色調・におい(赤色:鮮血性、血液のにおい)
・1~2日:①子宮底長(11~17cm)、②子宮底の高さ(臍下1~2横指)、③悪露の色調・におい(赤色:鮮血性、血液のにおい)
・3日:①子宮底長(9~13cm)、②子宮底の高さ(臍下2~3横指)、③悪露の色調・におい(褐色、赤褐色:軽い異臭)
・4日:①子宮底長(9~10cm)、②子宮底の高さ(臍と恥骨結合の中央:臍恥中央)、③悪露の色調・におい(褐色、赤褐色:軽い異臭)
・5日:①子宮底長(8~11cm)、②子宮底の高さ(恥骨結合上縁3横指)、③悪露の色調・におい(褐色、赤褐色:軽い異臭)
・6日:①子宮底長(8~11cm)、②子宮底の高さ(恥骨結合上縁3横指)、③悪露の色調・におい(褐色、赤褐色:軽い異臭)
・7~9日:②子宮底の高さ(恥骨結合上わずかに触れる)、③悪露の色調・におい(褐色、赤褐色:軽い異臭)
・10日以降~3週間:②子宮底の高さ(腹壁上より触知不能)、③悪露の色調・におい(黄色・無臭)
・4~6週間:③悪露の色調・におい(白色・無臭)
1.× 赤色悪露が排出されるのは、「産褥7日」ではなく産褥1~2日程度である。
2.× 子宮底が恥骨結合と臍の中間にあるのは、「産褥2週」ではなく産褥4日程度である。
3.〇 正しい。産褥6週で外子宮口が閉鎖する。一般的に4週間後から閉鎖状態にあるが、横裂を生じることが多い。ちなみに、子宮の入り口から腟までの部分を子宮頸管といい、腟側を外子宮口、赤ちゃん側を内子宮口という。
4.× 産褥8週で子宮の大きさは、「手拳大」ではなくほぼ非妊時の大きさ(鶏卵大)である。分娩直後の子宮は小児頭大で産後4〜6週ほどで非妊時の鶏卵大へ戻る。手拳大の子宮は妊娠3ヶ月頃である。
産褥とは、分娩終了直後から、妊娠分娩によって生じた母体の解剖学的および機能的変化が妊娠前の状態に復帰するまでの期間をいう。産褥の期間は通常6~8週で、この間に復古現象が進行する。通常6~8週にて、おおむね非妊時と同様の状態へと回復する。
 希望の解説ブログ
希望の解説ブログ 

