この記事には広告を含む場合があります。
記事内で紹介する商品を購入することで、当サイトに売り上げの一部が還元されることがあります。
21 出生後30分の正期産児で異常所見はどれか。
1.体温37.3℃
2.心拍数80/分
3.呼吸数45/分
4.末梢性チアノーゼ
5.経皮的動脈血酸素飽和度<SpO2>97%
解答2
解説
1.× 体温37.3℃は正常範囲である。新生児の体温の正常範囲は、36.7~37.5℃である。
2.〇 正しい。心拍数80/分は異常所見である。新生児の心拍数の正常範囲は、120〜140回/分である。100以下の場合には低酸素や心疾患を念頭に精査を行う必要がある。
3.× 呼吸数45/分は正常範囲である。新生児の呼吸数の正常範囲は、35~60回/分である。
4.× 末梢性チアノーゼは正常範囲である。正常な新生児の多くは、生後1分にチアノーゼを示すが、5分までに消える。チアノーゼとは、血液中の還元ヘモグロビン(酸素と結び付いていないヘモグロビン)が毛細血管中に5g/dL以上増加した状態で、皮膚色が暗紫色を帯びる状態である。新生児は出生直後から多血傾向にあるため、ヘモグロビン量が多くチアノーゼを来しやすい。
5.× 経皮的動脈血酸素飽和度<SpO2>97%は正常範囲である。新生児の経皮的動脈血酸素飽和度の正常範囲は、生後1分60~65%、出生時間後10分以降85~95%である。
22 新生児生理的黄疸について正しいのはどれか。
1.母乳性黄疸と同義である。
2.ALT<GPT>の上昇を伴う。
3.生後24時間以内に出現する。
4.間接ビリルビン優位の黄疸である。
5.母がO型で児がA型の血液型で発症しやすい。
解答4
解説
新生児黄疸とは、生理的黄疸ともいい、生後間もない新生児の大半にみられる黄疸である。黄疸になると、皮膚や白目の色が次第に黄色味を帯びるが、新生児でみられる黄疸のほとんどは、生理的におきる新生児黄疸(生理的黄疸)である。この新生児黄疸(生理的黄疸)は、およそ生後3~5日目をピークに自然と治まっていくものである。過度に心配する必要はない。起きる機序として、新生児でのビリルビン産生の亢進、グルクロン酸抱合能の未熟、腸肝循環の亢進などにより、出生後に一過性に高間接ビリルビン血症となり、生理的黄疸となる。
1.× 母乳性黄疸と同義「ではない」。母乳性黄疸とは、生後1か月を経過しても黄疸が存在して長引く黄疸のことで、この場合には血液中に増加するビリルビンは非抱合型(間接型)であり、尿にも排泄されにくいために尿は黄色に着色しないのが特徴である。
2.× ALT<GPT>の上昇を「伴わない」。なぜなら、生理的黄疸の機序として、新生児でのビリルビン産生の亢進、グルクロン酸抱合能の未熟、腸肝循環の亢進などにより、出生後に一過性に高間接ビリルビン血症であるため。ちなみに、ALTとは、肝臓の細胞で作られる酵素である。肝臓に障害が起こって細胞が壊れると血液に流れ出るため、血液中の濃度が上昇する。したがって、肝障害の指標となる。
3.× 「生後24時間以内」ではなく日齢2~3に出現する。およそ生後3~5日目をピークに自然と治まっていくものである。生後24時間以内に黄疸が出現する場合は病的黄疸が疑われる。病的黄疸は、血中のビリルビン値が、成熟児で12mg/dl、未熟児で15mg/dlを超える。または、1日のビリルビン値の上昇が5mg/dlを超える。
4.〇 正しい。間接ビリルビン優位の黄疸である。なぜなら、新生児の肝臓は、ビリルビンの処理能力が未熟であり、一時的に間接ビリルビンが増加するため。ちなみに、(総)ビリルビンとは、赤血球が壊れたときにできる黄色い色素のことである。総ビリルビンは、①間接ビリルビンと②直接ビリルビンをあわせていう。基準値:0.2〜1.2mg/dLである。肝細胞の障害により、直接ビリルビンが上昇する。急性肝炎、慢性肝炎、肝硬変、肝臓がん、自己免疫性肝炎などがあげられる。腎臓からも排泄され、主に肝臓で代謝されるため、肝臓や胆嚢の状態を知るための重要な指標となる。一方、間接ビリルビンが上昇する代表的な疾患は溶血性貧血であり、溶血により多くの赤血球が壊れ、ビリルビンが肝臓の処理能力を超えて過剰に増加する。
5.× 母がO型で児がA型の血液型で発症しやすいのは、「病的黄疸(ABO血液型不適合による新生児溶血性疾患)」である。
その他の血液型不適合が、同様の(しかし、より軽症の)溶血性疾患を引き起こすことがあります。例えば、母親の血液型がOで胎児の血液型がAかBである場合、母親の胎内では抗Aまたは抗Bの抗体が作られます。すると、その抗体が大量に胎盤を通過し、胎児の赤血球に結合してそれらを破壊します(溶血)。その結果、軽度の貧血と高ビリルビン血症が起きることがあります。このタイプの血液型不適合を、ABO血液型不適合といいます。ABO血液型不適合は、たいていはRh式血液型不適合と比べて軽い貧血を起こし、Rh式血液型不適合とは違ってその後妊娠するたびに軽くなっていくのが通常です。
(※一部引用:「新生児溶血性疾患」MSD家庭版より)
23 狭骨盤の定義における産科的真結合線の値で正しいのはどれか。
1.7.5cm未満
2.8.5cm未満
3.9.5cm未満
4.10.5cm未満
5.11.5cm未満
解答3
解説
狭骨盤とは、骨盤が狭い状態を指す。妊婦の身長が低い場合や、小さいときから脚が不自由な人も骨盤が狭かったり、骨盤のゆがみを伴っていることがある。疑わしい場合は、あらかじめ骨盤のX線検査をおこなって調べることもある。狭骨盤の定義は、岬角から恥骨結合後面までの産科真結合線の最短距離を判定基準として、9.5cm未満を狭骨盤、9.5cm以上10.5cm未満を比較的狭骨盤とする(※引用:「児頭骨盤計測法」著:北井孝明ら)。
1~2.4~5.× 7.5cm未満/8.5cm未満/10.5cm未満/11.5cm未満は、狭骨盤の定義における産科的真結合線の値とはいえない。
3.〇 正しい。9.5cm未満が、狭骨盤の定義における産科的真結合線の値である。狭骨盤の定義は、岬角から恥骨結合後面までの産科真結合線の最短距離を判定基準として、9.5cm未満を狭骨盤、9.5cm以上10.5cm未満を比較的狭骨盤とする(※引用:「児頭骨盤計測法」著:北井孝明ら)。
正常骨盤の最大径は、入口部(にゅうこうぶ)では横径、濶部(かつぶ)では斜径、出口部では前後径である。分娩時、胎児は児頭の最大径である前後径がこの骨盤各平面の長径に一致するように回旋しながら下降する。また、各骨盤各面の前後径の中点を結んだ線を骨盤軸という。骨盤軸は骨盤誘導線ともよばれる(図1)。
図1 骨盤腔の断面

(一部文章・図引用:「骨盤形態の特徴」看護roo!様より)
24 分娩第2期における産婦の体位と起こりやすい異常との組合せで正しいのはどれか。
1.座位:微弱陣痛
2.仰臥位:血圧上昇
3.蹲踞位:分娩時異常出血
4.側臥位:第3度以上の会陰裂傷
5.四つんばい:腟壁血腫
解答3
解説
1.× 座位は、「微弱陣痛」ではなく会陰浮腫や脱肛などが起きやすい。半坐位の【利点】①分娩第2期が短縮できる、②新生児との対面がしやすい、③子宮胎盤循環が良好に保たれる、④娩出力が有効、⑤会陰裂傷予防があげられる。【欠点】①背中の支えが必要、②母体血圧が上昇しやすい、③墜落分娩、④外陰部の浮腫が生じやすい、⑤脱肛を生じやすい。ちなみに、微弱陣痛とは、一旦分娩開始した(陣痛の間隔が10分以内ごとであり 、痛みを伴う子宮収縮により分娩が進行)にも関わらず、陣痛の強さが弱く、発作の持続が短く、かつ陣痛の間隔が長くなってしまい、分娩が進行しない状態をいう。子宮口の開き具合により、6分30秒以上(子宮口の開き:4~6cm)、6分以上(子宮口の開き:7~8cm)、4分以上(子宮口の開き:9~10cm)が陣痛周期の目安とされている。子宮口が完全に開いてから(分娩第2期)は、初産婦では4分以上、経産婦では3分30秒以上が微弱陣痛の目安となる。
2.× 仰臥位は、血圧「上昇」ではなく低下が起きやすい。仰臥位の【利点】①医療処置がしやすい、②足への圧迫が少ない(血栓症の危険性が低下)、③会陰保護が容易である。【欠点】①娩出力の低下、②大動脈への圧迫により子宮動脈血流量の減少があげられる。
3.〇 正しい。蹲踞位は、「分娩時異常出血」が起きやすい。蹲踞位の【利点】①娩出力が有効、②腹部内圧の増加により、胎児と骨盤誘導線が一致し、娩出しやすい。③胎児の下降と回旋を促す。【欠点】①足の疲労、②墜落分娩、③母体血圧が上昇しやすい、④会陰裂傷の危険性の増加、⑤脱肛・子宮脱を生じやすい。
4.× 側臥位は、「第3度以上の会陰裂傷」は起きにくい。なぜなら、側臥位の欠点は、娩出力の低下であるため。側臥位の【利点】①会陰裂傷の防止、②産婦が休息しやすい、③後方後頭位の回転に有効、④子宮胎盤血流量の減少が少ない。【欠点】①娩出力の低下、②産婦の表情がわかりづらい、③分娩時に足を保持する者が必要、④胎児心音が聴取しづらい。
5.× 四つんばいは、「腟壁血腫」が起きにくい。外陰部に内出血ができた場合は「外陰血腫」、腟に内出血ができた場合は「膣壁血腫」という。四つんばいの主な特徴として、①産道裂傷をきたしにくい、②腰痛緩和、③介助者が産婦と顔を合わせられないことである。四つん這いの【利点】①陣痛の緩和、②骨盤・下半身の動かせる(腹圧の調整が可能)、③子宮による大動脈の圧迫がない、④児を股間から腹部に抱くことができるため、早期母子接触を行いやすい。⑤回旋異常が戻りやすい。【欠点】①小陰唇の裂傷が生じやすい。②産婦と介助者の顔が反対であるため、互いの顔がみえない。③胎児心音が聴取しにくい。④下肢のしびれが生じやすい。
(※参考:「フリースタイル出産」看護roo!様HPより)
第1度:会陰の皮膚、腟壁粘膜のみに限局し、筋層には達しない裂傷。
第2度:会陰筋層まで及ぶが、肛門括約筋には達しない裂傷。
第3度:肛門括約筋や腟直腸中隔に達する裂傷。
第4度:第3度裂傷に加え、肛門粘膜や直腸粘膜の損傷を伴う裂傷。
25 32歳の初産婦。喘息を合併している。妊娠28週のときに喘息発作を起こした。現在はステロイド吸入薬を使用し、症状は落ち着いている。妊娠39週5日、陣痛発来で入院した。内診所見は、子宮口4cm開大、展退度60%、Station-2、未破水であった。その後、陣痛の増強はなく内診所見も変化がない。胎児心拍数に異常はなく、微弱陣痛のため分娩を促進することになった。
適切な方法はどれか。
1.人工破膜
2.ラミナリア桿の挿入
3.メトロイリンテルの挿入
4.オキシトシンの点滴静脈内注射
5.プロスタグランディンF2αの点滴静脈内注射
解答4
解説
・32歳の初産婦(妊娠28週:喘息発作)
・現在:ステロイド吸入薬を使用(症状は落ち着いている)。
・妊娠39週5日:陣痛発来で入院した。
・内診所見:子宮口4cm開大、展退度60%、Station-2、未破水。
・その後:陣痛の増強はなく内診所見も変化がない。
・胎児心拍数:異常はなく、微弱陣痛のため分娩を促進する。
→微弱陣痛とは、一旦分娩開始した(陣痛の間隔が10分以内ごとであり 、痛みを伴う子宮収縮により分娩が進行)にも関わらず、陣痛の強さが弱く、発作の持続が短く、かつ陣痛の間隔が長くなってしまい、分娩が進行しない状態をいう。子宮口の開き具合により、6分30秒以上(子宮口の開き:4~6cm)、6分以上(子宮口の開き:7~8cm)、4分以上(子宮口の開き:9~10cm)が陣痛周期の目安とされている。子宮口が完全に開いてから(分娩第2期)は、初産婦では4分以上、経産婦では3分30秒以上が微弱陣痛の目安となる。
【微弱陣痛の治療】
母体疲労がある場合は、無理をして分娩を進行させるだけでなく、睡眠をとれるよう支援したり、痛みを緩和させるケアをする。温かいタオルを痛みが強い場所に置いたり、マッサージを行ったり、足浴をして緊張を解いたりする場合もある。また、不安や恐怖も微弱陣痛に関与しているため、不安軽減に努めることも大切なケアの一つになる。陣痛を有効な(正常な)陣痛にするために、陣痛促進剤の点滴を行うこともある。破水していない場合は医師、助産師の判断で人工的に破膜させることで陣痛を増強させることがある。分娩が停止してしまい、経腟分娩が可能な状態であれば、鉗子分娩や吸引分娩を行う場合がある。経腟分娩が不可能と判断される場合や母体と胎児に危険があると判断される場合には、緊急で帝王切開術を行う場合がある。
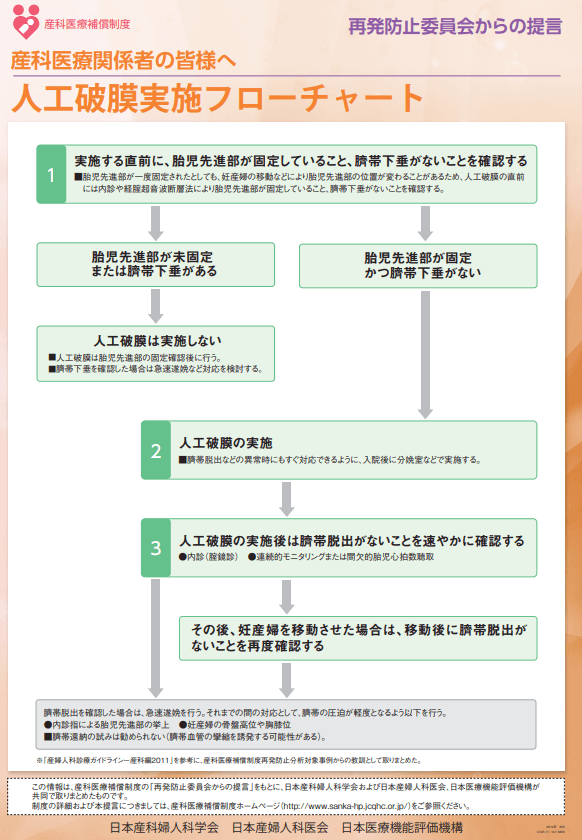
(※引用:「人工破膜実施フローチャート」日本産婦人科医会より)
1.× 人工破膜は必要ない。なぜなら、人工破膜の適応とはいえないため。実施する前は、児頭が固定している(Station-2より下降)している場合である。ちなみに、人工破膜とは、内診時に内子宮口 から赤ちゃんを包んでいる卵膜を破る処置のことで、人工的に破水させ、陣痛を誘発させることを目的としている。分娩までの時間が長引いた場合は、自然な破水と同様、子宮内感染について注意する必要がある。
2.× ラミナリア桿の挿入は必要ない。なぜなら、本症例の子宮口4cm開大しており、微弱陣痛を改善するための方法ではないため。ちなみに、ラミナリア桿とは、子宮頸管の拡張等に用いられる、棒状の医療機器である。単にラミナリアとも呼ばれることがある。
3.× メトロイリンテルの挿入より優先されるものが他にある。なぜなら、本症例の子宮口は4cm開大し、陣痛がきているため。ちなみに、メトロイリンテルとは、子宮口が開かない際に挿入する器具であり、挿入が容易で産婦の苦痛も少ない上に効果も大きいため陣痛誘発にも用いられている。
4.〇 正しい。オキシトシンの点滴静脈内注射が、最も優先される。オキシトシンは、子宮収縮剤の一種で、分娩誘発や微弱陣痛の際に点滴静注法で投与される。オキシトシンを点滴すると、点滴開始後から規則的な周期で子宮収縮が起こる。子宮収縮の誘発、促進並びに子宮出血の治療の目的で、次の場合(分娩誘発、微弱陣痛、弛緩出血、胎盤娩出前後、子宮復古不全、帝王切開術(胎児の娩出後)、流産、人工妊娠中絶)に使用する(※参考:「オキシトシン製剤」)。
5.× プロスタグランディンF2αの点滴静脈内注射は必要ない。なぜなら、気管支喘息の合併妊婦には使用できない(禁忌)ため。プロスタグランジンF2αは、妊娠末期における陣痛誘発・陣痛促進・分娩促進の目的で静脈内注射投与により行われる。気管支を収縮させ、喘息発作を悪化または誘発する恐れがあるため、気管支喘息の合併妊婦には禁忌となっている。
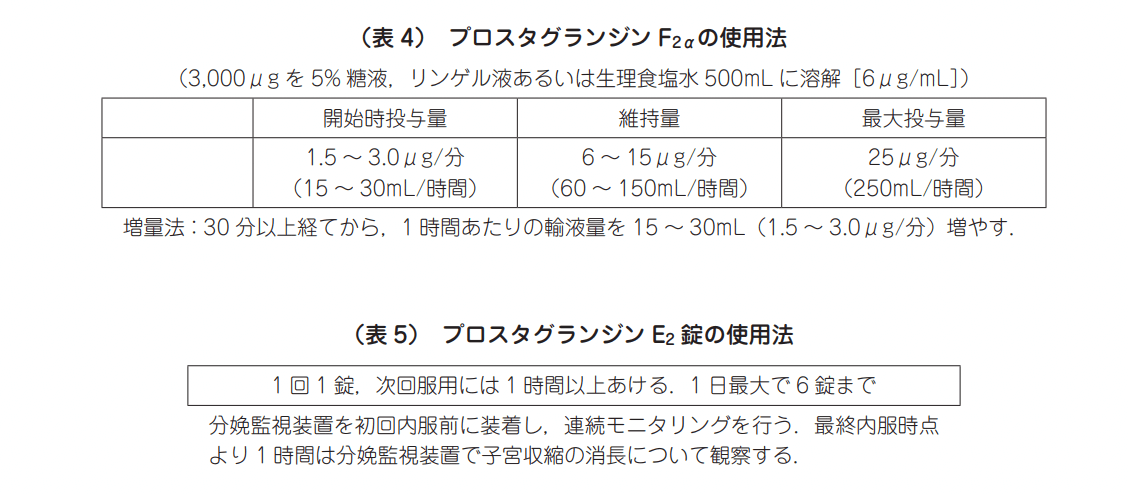
(※図引用:「産婦人科 診療ガイドライン ―産科編 2020」日本産科婦人科学会より)
【分娩第1期】
陣痛の開始から、子宮口(子宮頸部)が完全に開く(全開大、約10cm)までの期間を指す。
・分娩第1期
「①潜伏期」と「②活動期」に分けられる。
①潜伏期:陣痛がリズミカルになり、子宮頸部が薄くなり4cmほど開いた状態まで(初産婦で12時間・経産婦で5時間程度かかる)の時期を示す。
②活動期:子宮口が4センチから10cm(全開)に開き、胎児の一部が胎盤内に降りてくる(初産婦で3時間・経産婦で2時間程度かかる)。いきみたくなって来る段階である。
・分娩第2期:赤ちゃんが産道を通っている間
子宮口が完全に開大してから胎児を娩出するまでの期間を指す。この段階は初産婦では平均45~60分間、経産婦では15~30分間続く。
・分娩第3期:「後産」の時期
胎児を娩出してから胎盤を娩出するまでの期間である。この段階は数分間で終わるのが普通であるが、最大30分ほど続くこともある。

(※図引用:「産婦人科診療ガイドライン―産科編 2020 P245」公益社団法人 日本産科婦人科学会より)
 希望の解説ブログ
希望の解説ブログ 

